Onicomicosis Tratamiento-Hongos en las uñas

Onicomicosis (hongos en las uñas) – síntomas y tratamiento
¿Qué es la onicomicosis? (hongos en las uñas)
Analizaremos las causas de la aparición, el diagnóstico y los métodos de tratamiento
Definición de enfermedad.
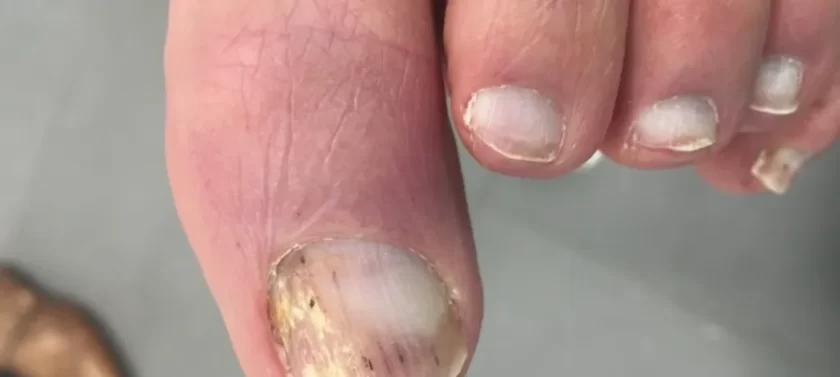
La onicomicosis (hongos en las uñas) es una infección fúngica de la placa ungueal y sus estructuras circundantes: pliegues ungueales, matriz (parte de crecimiento de la uña) y lecho ungueal. Se manifiesta por la deformación y el engrosamiento de las uñas, un cambio en su color: las uñas se vuelven blancas o amarillas.
Esta enfermedad es bastante común. La prevalencia de onicomicosis en europeos, según algunos informes, alcanza el 10-12%, superando las cifras conocidas de la década anterior . Ocurre 1,5 veces más a menudo en los hombres, pero van al médico 2 veces menos que las mujeres. Las personas mayores se enferman más a menudo, los niños muy raramente .
El principal problema en el tratamiento de la enfermedad es que los pacientes acuden al dermatólogo mucho tiempo después de que aparecen los primeros síntomas. Debido a esto, el hongo patológico captura una gran área y el tratamiento se retrasa.
Los hongos patógenos solo pueden ser transmitidos por una persona enferma. Muy a menudo, la infección por el hongo ocurre dentro de la familia, ya que no se detecta la fuente a tiempo y no se toman las medidas preventivas adecuadas.
Causas de la enfermedad:
La mayoría de las veces, el contacto directo con el paciente o con los objetos que usa (zapatos, ropa, alfombras de baño, toallitas, accesorios de manicura). A menudo, las infecciones ocurren al visitar gimnasios, baños, saunas y piscinas.
El desarrollo de la enfermedad se ve facilitado por microdaños: grietas en los pliegues interdigitales que se producen debido a la abrasión, la sudoración excesiva, la piel seca, el secado deficiente después de los procedimientos con agua y los pies planos.
Además, las micosis de las uñas pueden ocurrir en presencia de :
- Enfermedades concomitantes del sistema endocrino ( diabetes mellitus , obesidad , hipotiroidismo ),
- Enfermedades vasculares de las extremidades ( insuficiencia venosa , linfostasis),
- Trastornos inmunológicos, así como el uso de antibióticos, corticoides y citostáticos.
Como resultado de las enfermedades anteriores, se altera la microcirculación sanguínea en el área de la uña y se reduce la inmunidad natural, lo que contribuye al desarrollo de una infección secundaria.
La onicomicosis es causada por los siguientes tipos de hongos:
- dermatofito
- hongos similares a levaduras del género Candida
- hongos
Dependiendo del tipo de patógeno, la penetración de una infección por hongos y el cuadro clínico son diferentes, por lo que los enfoques de la terapia también difieren.
Las uñas de los pies se ven afectadas por el hongo 10 veces más que las de las manos. En la mayoría de los casos, el hongo es causado por dermatofitos (por ejemplo, Trichophyton rubrum). Los casos restantes son causados con mayor frecuencia por mohos no dermatofitos (Aspergillus, Scopulariopsis, Fusarium).
Síntomas de la onicomicosis (hongos en las uñas)
Cuanto más avanza la enfermedad, más pronunciados se vuelven sus síntomas. Los principales signos de la onicomicosis incluyen:
- discromía: un cambio en el color de la uña a amarillo, negro, verde, gris o marrón (el tipo de color depende del tipo de hongo);
- onicólisis: separación de la placa ungueal del lecho;
- cambio en el grosor de la placa ungueal;
- hapaloniquia: una disminución en el grosor de la placa y su ablandamiento;
- koilonychia: la uña se ve cóncava, en forma de cucharadita;
- paquioniquia: engrosamiento de la placa ungueal, hipertrofia ungueal;
- onicogrifosis: engrosamiento, decoloración de la placa de la uña, doblada en forma de pico;
- cambio en el grosor del lecho ungueal (hiperqueratosis – engrosamiento del lecho ungueal);
- cambio en la superficie de la placa de la uña: hoyos, surcos, crestas;
- cambios en los pliegues ungueales y la piel circundante (paroniquia, inflamación del pliegue ungueal proximal)
Es importante tener en cuenta que ninguno de los síntomas es patognomónico, es decir, únicamente adecuado para un patógeno en particular, por lo que es imposible determinarlo por los síntomas; se necesitan exámenes adicionales.
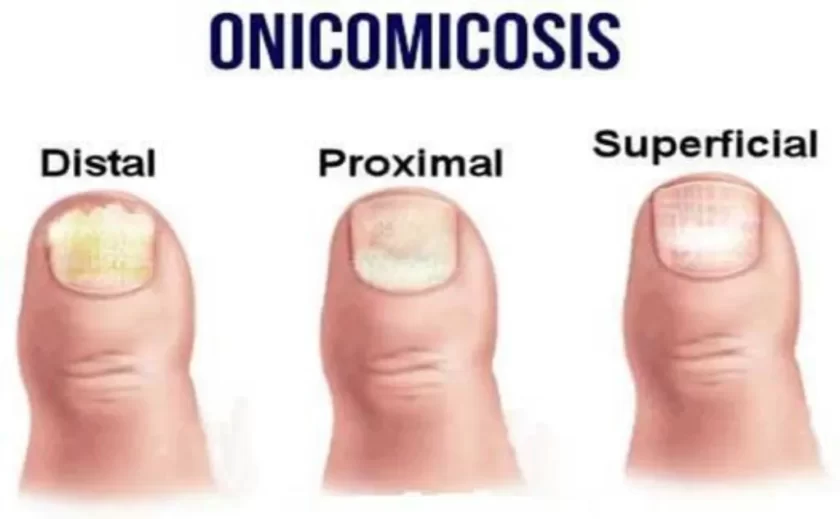
Existen varios tipos de onicomicosis
Los más comunes se muestran a continuación.
Patogénesis de la onicomicosis (hongos en las uñas)
La patogénesis de la enfermedad depende de cómo llegó el hongo a la piel y las uñas.
Tipo subungueal distal: si el hongo ha penetrado en la piel en la región de los pliegues ungueales o en la región distal, la infección se propaga a través del borde libre de la uña en el lecho y más allá de la matriz. Al principio, la superficie de la uña puede no cambiar, pero luego, debido a la hiperqueratosis, se aleja gradualmente del lecho ungueal y se vuelve amarillenta. Gradualmente, es posible el engrosamiento de la placa de la uña.
Tipo blanco superficial: si se forman focos blanquecinos en la superficie de la uña, con el tiempo el hongo captura toda la superficie de la uña. La uña se espesa, se desmorona, adquiere un tono marrón grisáceo. En este caso, la matriz y el epitelio del lecho ungueal no se ven afectados. No hay inflamación de la piel circundante.
Tipo subungueal proximal: el hongo puede diseminarse desde la piel y los pliegues periungueales hasta la placa ungueal y más allá de la matriz, alcanzando la placa ungueal distal. Aparecen manchas en la uña en el área del orificio y el lecho ungueal, se produce el desprendimiento de la placa ungueal. No hay inflamación marcada del lecho ungueal o matriz.
Tipo distrófica total: se afecta toda la uña. Las porciones proximales del pliegue ungueal desaparecen o se engrosan, por lo que la lámina ungueal ya no puede formarse ni crecer.
Existe un concepto biofísico de la patogenia de la onicomicosis , que establece que durante la enfermedad se produce un enfrentamiento entre dos fuerzas: una colonia fúngica que crece en dirección a la matriz, y el crecimiento natural de la uña desde la matriz hasta el borde distal.
Por lo tanto, la velocidad de crecimiento de la uña es crucial en el curso de la onicomicosis: cuanto más rápido crezca la uña, antes llegará la cura. Quizás esto explique la baja prevalencia de la enfermedad en niños, ya que sus uñas crecen más rápido que en adultos y ancianos
Clasificación y etapas de desarrollo de la onicomicosis (hongos en las uñas)
Existe la siguiente clasificación de la oncomicosis:
- subungueal distal;
- superficie blanca;
- subungueal proximal;
- distrófica total
Según la clasificación (1970):
- normotrófico : rayas amarillentas y blanquecinas en el grosor de la uña, pero la forma de la placa ungueal no cambia, no hay hiperqueratosis subungueal;
- hipertrófica: la placa de la uña se vuelve amarilla, se engrosa debido a la hiperqueratosis subungueal, se vuelve quebradiza, con bordes irregulares;
- distrófico: hay un adelgazamiento y desprendimiento de la lámina ungueal del lecho ungueal con la formación de vacíos.
Complicaciones de la onicomicosis (hongos en las uñas)
Con la onicomicosis a largo plazo, el riesgo de desarrollar pie diabético (formación de úlceras tróficas en las piernas) y gangrena aumenta si el paciente tiene diabetes mellitus o enfermedades vasculares de las extremidades inferiores.
En condiciones inmunosupresoras ( inmunodeficiencias primarias y secundarias ), los hongos pueden extenderse a la piel, órganos internos y causar alergias en el cuerpo. Esto puede manifestarse desde erupciones cutáneas hasta el desarrollo de asma bronquial .
Onicomicosis causas y tratamiento
Diagnóstico de onicomicosis (hongos en las uñas)
Antes de analizar los métodos para diagnosticar la onicomicosis, es necesario explicar cómo recolectar adecuadamente el material para la investigación (el paciente lo hace solo o prepara sus uñas antes del diagnóstico). Antes de tomar material para la investigación, es necesario tratar la superficie de la uña con alcohol al 70% para que no haya contaminación con otras bacterias.
El método de recolección de material difiere según la forma de onicomicosis:
- forma superficial : haga un raspado de la placa de la uña;
- forma distal : se necesita tanto un raspado del lecho ungueal como un trozo de la placa ungueal;
- forma subungueal proximal : el material se recolecta con un taladro, se realiza una biopsia de la uña o se raspa del lecho de la uña.
El método más rápido para determinar hongos patológicos en la uña es la microscopía
Técnica: el material de prueba se trata con una solución alcalina para disolver la queratina. Para que los hilos del hongo sean más visibles, se agrega tinta al álcali. A continuación, estudie la preparación resultante bajo un microscopio .
Este método de investigación es el más rápido y objetivo. La sensibilidad es de hasta el 80%. Las desventajas del método incluyen el hecho de que al usarlo es imposible determinar el tipo de patógeno.
Cultivo bacteriológico :
Es un método adicional para diagnosticar la onicomicosis. El material se siembra en un medio especial y el resultado se interpreta bajo un microscopio después de 2-3 semanas.
Este método le permite establecer el tipo de patógeno; esto ayuda a determinar las tácticas de tratamiento y en la selección de medicamentos para la sensibilidad. Pero la desventaja del estudio es que lleva mucho tiempo y su sensibilidad es solo del 30-50%.
Biopsia :
La uña y el lecho ungueal se cortan con bisturí y anestesia. El material se sumerge en una solución de formaldehído y se envía al laboratorio para su examen histológico. Las ventajas de este método son que es altamente sensible y le permite determinar la presencia de un hongo patológico en el material.
Contras:
Es imposible identificar el patógeno, así como establecer la viabilidad de los microorganismos, el alto costo y la laboriosidad del método.
Diagnóstico genético :
Método de investigación de biología molecular (PCR). Este es uno de los métodos nuevos y altamente sensibles para diagnosticar la onicomicosis: con su ayuda, se detecta el ADN del agente causante de la enfermedad.
En Europa, se recomienda introducir este tipo de diagnóstico en aquellas instituciones médicas que cuentan con laboratorios de PCR, pero por el momento, los sistemas de prueba para la detección de dermatofitos y hongos de moho solo están planificados para ser introducidos en laboratorios .
El método le permite determinar el tipo de patógeno y su sensibilidad varía del 80 al 90%. Contras: alto costo, inaccesibilidad, falta de estándares tecnológicos y complejidad de implementación.
Cada vez más, los médicos están introduciendo la dermatoscopia en la práctica . Con este método, puede evaluar el cambio en el color y la estructura de la uña, el estado de las estructuras circundantes. El examen dermatoscópico permite evaluar con mayor precisión la profundidad de la lesión de la lámina ungueal y calcular de manera más correcta el índice de gravedad de la onicomicosis.
Tratamiento de la onicomicosis (hongos en las uñas)
Existen varios tipos de tratamiento para la onicomicosis:
- terapia local.
- Terapia sistémica.
- Terapia combinada.
- Terapia correctiva.
La terapia local implica la aplicación de medicamentos en la placa ungueal y las crestas ungueales. Indicaciones para la terapia local:
Forma limitada de daño a la superficie de la uña.
Existen contraindicaciones para el nombramiento de medicamentos sistémicos: hipersensibilidad, enfermedad hepática, insuficiencia renal, embarazo, lactancia.
Las ventajas de esta terapia son que se forman altas concentraciones de un agente terapéutico en la superficie de la uña, que no penetra en el torrente sanguíneo. No hay efectos secundarios de los medicamentos antimicóticos: náuseas, pérdida de apetito, dolor abdominal.
La desventaja del método es que la sustancia medicinal no siempre ingresa al hábitat del patógeno, especialmente si los hongos se encuentran en el lecho o la matriz de la uña. Esto, a su vez, puede conducir al fracaso del tratamiento. Este tipo de tratamiento requiere mucho tiempo, ya que antes de aplicar el medicamento, es necesario eliminar la parte afectada de la uña.
Formas de eliminar las uñas afectadas:
- Eliminación mecánica con limas, pinzas o taladro.
- Con parches queratolíticos. Antes de aplicar un parche queratolítico, se sella la piel alrededor de la uña con un parche, se aplica encima una masa de parche (urea con ácido salicílico ) y se sella con cinta adhesiva. La masa del parche se cambia cada 2-3 días. Después de cada extracción, la parte afectada de la uña se elimina mecánicamente.
- Quirúrgico. Esta operación es muy dolorosa y traumática, ya que cuando se retira la placa de la uña, la zona de crecimiento puede dañarse, lo que conduce al nuevo crecimiento de las uñas deformadas.
Los agentes antimicóticos locales se usan después de la eliminación de la placa ungueal afectada. Los antimicóticos se distinguen por el lugar de aplicación:
- aplicado a la uña: barnices
- aplicado a rodillos: cremas, ungüentos, soluciones
El fármaco tópico más estudiado es la solución de naftifina al 1% , que tiene una base de evidencia de eficacia en el tratamiento basada en un metanálisis de Cochrane. Esta herramienta tiene una base de agua, lo que contribuye a una mejor penetración del agente antifúngico en el sitio de la lesión.
Los barnices, cuyo ingrediente activo es ciclopirox y amorolfina, tienen una base deshidratada, lo que reduce la penetración del fármaco en las capas más profundas. Por lo tanto, los dermatólogos consideran insatisfactorio el uso de barnices y dan cada vez más preferencia a un producto a base de agua.
Para obtener un resultado de la terapia local, es necesario seguir el régimen de tratamiento, es importante que el paciente sea responsable, constante y paciente. La duración de la terapia puede ser de hasta 12 meses.
La terapia sistémica permite que el fármaco antimicótico pase a través de la sangre al sitio de la lesión, incluso si el lecho ungueal y la matriz están afectados. Una alta concentración del medicamento permanece en la lesión durante mucho tiempo después del final de la aplicación. Las desventajas de este tipo de tratamiento están asociadas con el riesgo de efectos secundarios y tóxicos.
Indicaciones para la terapia sistémica:
- Formas comunes de daño a la placa ungueal.
- Falta de efecto de la terapia local (es decir, después de seis meses de tratamiento de la onicomicosis en las manos y de 9 a 12 meses de tratamiento de la onicomicosis de los pies, las uñas sanas no volvieron a crecer).
Para determinar las tácticas de tratamiento, se utiliza KIOTOS (Índice de evaluación de la gravedad). Se utiliza como estándar terapéutico en varios países del mundo.
Los medicamentos para el tratamiento de la onicomicosis se pueden clasificar de la siguiente manera:
- antimicóticos: tienen un efecto antifúngico;
- antisépticos: tienen efectos antifúngicos y antibacterianos. Rara vez se usan, solo si no hay otros agentes antimicóticos;
- multicomponente: además del agente antifúngico, también contienen otros medicamentos, como los medicamentos antiinflamatorios.
Regímenes de prescripción:
- estándar: ingesta diaria de medicamentos durante el período de tratamiento prescrito;
- acortado: la duración del tratamiento se acorta, se puede llevar a cabo en las dosis habituales o aumentar;
- intermitente: el tratamiento se prescribe en varios cursos cortos, los intervalos entre cursos son iguales a la duración de los cursos;
- terapia de pulso: el tratamiento se prescribe en varios cursos cortos, los intervalos entre los cursos son más largos que la duración de los cursos .
Los medicamentos antimicóticos se dividen según el principio activo:
- triazoles: itraconazol
- alilaminas: terbinafina , naftifina
- otros: ciclopirox, morfolinas
Actualmente, solo se utilizan medicamentos de tercera generación para la terapia sistémica : terbinafina, itraconazol.
La terbinafina actúa únicamente sobre los dermatofitos, es altamente eficaz y segura. Este medicamento debe tomarse todos los días durante mucho tiempo.
Itraconazol : cubre todos los tipos de patógenos de la onicomicosis. Lo mejor de todo se acumula en la uña. Se utiliza para cursos cortos. Altamente efectivo y tiene un bajo riesgo de efectos secundarios.
En la terapia combinada, el tratamiento local y sistémico se lleva a cabo simultáneamente. La terapia combinada se usa si es necesario para aumentar la efectividad de la terapia sistémica y reducir la duración del tratamiento.
Terapia correctiva ( tratamiento de enfermedades concomitantes): para seleccionar un régimen de tratamiento, es necesario evaluar el estado somático general del cuerpo. Enfermedades como los trastornos circulatorios en las extremidades pueden reducir el acceso del agente antifúngico a la lesión. Por lo tanto, se prescriben medicamentos que mejoran el trofismo tisular.
Debido al efecto tóxico de los fármacos antimicóticos sistémicos, es necesario excluir enfermedades hepáticas y, si es necesario, prescribir hepatoprotectores .
Pronóstico. Prevención
Cuanto antes el paciente vea a un médico con signos de una infección por hongos en las uñas, más rápido será posible curar la enfermedad y restaurar la superficie de la uña.
Con procesos a largo plazo que involucran toda la uña, el tratamiento de la onicomicosis puede ser prolongado, pero si se siguen todas las recomendaciones, a menudo se produce la recuperación. En presencia de contraindicaciones para la terapia sistémica, es necesario un tratamiento de mantenimiento a largo plazo con medicamentos locales.
Para la prevención , es necesario observar las reglas de higiene personal y reducir la posibilidad de reinfección:
- trate de usar zapatos cómodos y de alta calidad (para evitar la sudoración excesiva de los pies);
- se recomienda cambiar los calcetines y las medias a diario;
- use solo zapatos individuales. Para aquellos que estén siendo tratados por onicomicosis, los zapatos deben ser tratados al inicio del tratamiento, al menos una vez al mes durante todo el período del tratamiento y después de su finalización;
- si es necesario, use antitranspirantes para los pies;
- use un kit de cuidado de uñas individual (tijeras, limas);
- antes y después de visitar lugares públicos (piscina, sauna, gimnasio) aplicar agentes externos antifúngicos (sprays, cremas y lápices);
- identificar la fuente de la infección fúngica en la familia y recibir tratamiento al mismo tiempo.
Se recomienda realizar periódicamente tratamientos antifúngicos a objetos personales, zapatos, bañeras, pisos y alfombras. Para estos fines, puede usar una solución de ácido acético al 40%, una solución alcohólica de clorhexidina al 1% (el médico escribe una receta), soluciones desinfectantes (por ejemplo, Dezavid, Laina). La ropa de cama se puede hervir en una solución de jabón y soda al 1-2% durante 20-30 minutos, planchar a temperatura máxima
Iinformación sobre el hongo de las uñas
Hongos en las uñas es una enfermedad de uñas frecuente, con que se infectan aproximadamente 12 % de la populación del mundo civilizado.
Hongos en las uñas de los dedos de manos y pies puede causar el hormigueo en las uñas o solo el dolor.